Факторы перед учетом операции
 Степень заболевания.
Степень заболевания.
Проводиться геморроидэктомия на любой стадии болезни, предпочтительней всего она для излечения второй степени, когда использовать латексные кольца невозможно, и для третьей степени, для которой характерно выпадение узлов.
- Возрастная группа пациента.
Лицам моложе 35 лет геморроидэктомия не может дать гарантии того, что геморрой не вернется. А вот лицам старше 40 лет, напротив, гарантий гораздо больше.
- Заболевания, при которых противопоказана операция.
Болезни, приводящие к воспалению кишечника (Крон) и иммунодефицит. Также при присутствии раковых заболеваний операция противопоказана. Беременным противопоказана геморроидэктомия по миллигану по причине того, что во время родов случаются рецидивы.
Приготовления к геморроидэктомии
Нормализация кишечника перед операцией. Соблюдать правильный пищевой рацион, принимать слабительные. Обязательно прохождение исследований и анализов. Консервативно лечение в случае воспалений. Очищение кишечника с помощью клизмы и принятие слабительных.
Применение анестезии во время геморроидэктомии
При геморроидэктомии используют в основном, общую анестезию. Все потому, что применение анестетиков нарушает анатомические ориентиры и может помешать ходу операции. Еще зачастую применяется перидуральная анестезия.
Проведение такой операции
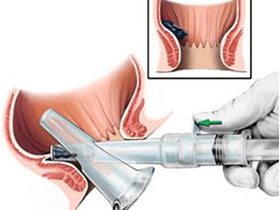
При такой операции как геморроидэктомия по моргану, больного кладут на спину, зафиксировав на подставках ноги. За границей же врачи считают, что лучше проводить геморроидэктомию в положении пациента на животе. Когда больной уже ложится на операционный стол, растительность вокруг анального отверстия сбривается. Затем анальный канал обрабатывают антисептиком. В основном, применяют бетадин, так как растворы на спирту приводят к раздражению, а при использовании электрокоагулятора и вовсе к воспламенению!
Когда обработка завершена, врач расширяет канал при помощи пальца (девульсия) и вводит анаскоп. Затем доктор определяет узлы геморроя, которые надо удалить, и захватив их специальным инструментом тянет наружу. Захватив ножку узла, он прошивает артерию. После этого врач рассекает слизистую геморроидального узла, доходит до основания и заживает ее. Доктор легирует ножку узла, а после электрокоагулятором врач останавливает кровотечение.
Осложнения при такой операции
Самым распространенным бывает кровотечение. Виной этому является плохая остановка кровотечения (гемостаз) по время геморроидэктомии. Если же кровотечение начинается почти сразу операции, значит, дефекация травмировала рану. Если кровотечения малые, тампон смачивают в адреналине и сужают сосуды, но, если кровотечения обильны, сосуд перевязывается.
При проведении придуральной анестезии может случится задержка мочи. В таком случае выполняется катетеризация. У больных, которые страшатся боли при дефекации, случается задержка кала. В таких случаях применяются слабительные лекарства. Нередко жесткий стул травмирует рану и случается приводит к трещинам в анальном отверстии. Для его лечения расширяют анальный канал и применяют нитроглицериновую мазь.
При захвате волокон слоя прямой кишки и попадания бактерий возникает свищ. Проявляется он через несколько месяцев либо лет по окончанию операции. Иногда случается сужение анального канала, который устраняют при помощи расширения либо оперативного вмешательства.
Рецидив. Он случается редко. В его случае применяют лигирование с помощью латексных колец. Еще одним осложнением является гематома. Кровь может скопиться под слизистой и ее устраняют хирургическим путем. При повреждении мышечного аппарата случается недержание кала и мочи.
Анальный канал загрязнен микробами, что может привести к инфекционному осложнению. Геморроидэктомия получила название открытой по той причине, что послеоперационные раны не подлежат лечению и сами заживают. Порой случается выпадение прямой кишки.
После проведения операции
После того как была сделана геморроидэктомия, послеоперационный период вызывает неприятные последствия. Случаются задержки мочи и кала, и для того чтобы они ушли пациент пьет много жидкости. Бывают случаи, при которых пациент лечится в сидячих ванночках. Чтобы не было запоров, больной принимает слабительные. Время заживления составляет от одной до двух недель. После этого врач проводит исследование прямой кишки
Важные моменты геморроидэктомии
Крайне важна диета после геморроидэктомии. От нее зависит успех операции. Операция геморроидэктомия проигрывает малоинвазиным методам лечения, так как послеоперационный период вызывает боли и необходимость находится в больнице. Также она имеет осложнения.
Закрытая геморроидэктомия
Закрытая геморроидэктомия появилась в 1959 оду и была предложена Фергюсоном и Хитоном. Проводится в основном такая операция на третьей и четвертой стадии.
Если сравнить ее с открытой операцией, то ее плюс в том, что никакие дренажи не нужны. Однако у осложнения случаются и у нее. Самые распространенные: кровотечение, сильный отек, шов может разойтись, есть риск того, что образуется абцесс, задержки мочеиспускания и боль.
В Соединенных Штатах Америки, помимо закрытой геморроидэктомии, имеет популярность геморроидэктомия ультразвуковым скальпелем и лазерная геморроидэктомия. Но, к сожалению, может случиться рецидив, риск которого 7 процентов. В таких-то случаях и применяют малоинвазивные методы.





Добавить комментарий